Leiszmaniozy
Grupa chorób pasożytniczych wywoływanych przez pierwotniaki z rodzaju Leishmania, przenoszonych przez krwiopijne samice muchówek z rodzaju Phlebotomus (Old World leishmaniasis) i Lutzomyia (New World leishmaniasis). Pasożytami patogennymi dla człowieka, który jest ich żywicielem ostatecznym są Leishmania donovani complex (L. donovani, L. infantum, L. chagasi – czynniki etiologiczne leiszmaniozy trzewnej), Leishmania mexicana complex, L. tropica, L. major, L. aethiopica oraz podgatunek Viannia. Rezerwuarem pierwotniaków Leishmania są głównie psy i wolno żyjące gryzonie. Występowanie chorób jest ograniczone zasięgiem geograficznym wektorów zarażenia, które bytują i rozmnażają się na obszarach, gdzie temperatura nie spada poniżej 16°C. Na terenach endemicznego występowania leiszmanioz żyje 350 milionów ludzi.
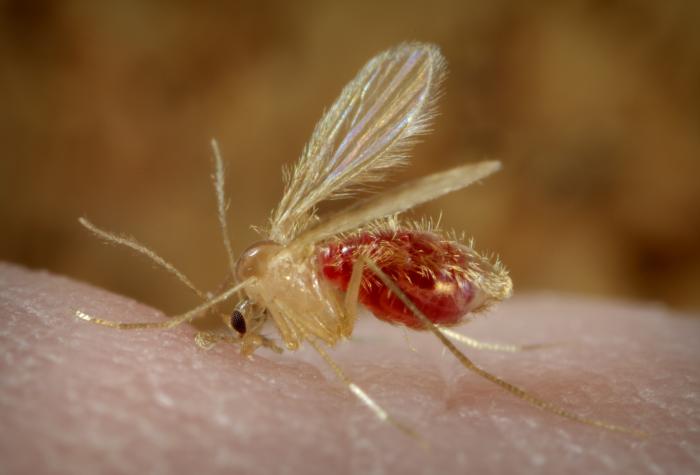
Wyróżniamy trzy postaci kliniczne leiszmanioz: skórną (CL, cutaneous leishmaniasis), skórno-śluzówkową (MCL, mucocutaneous leishmaniasis) i trzewną (VL, visceral leishmaniasis, kala-azar). We wszystkich postaciach klinicznych występuje ten sam cykl rozwojowy pasożyta. Przy ukłuciu przez muchówkę chorego człowieka pierwotniak dostaje się do organizmu owada wraz z zassaną krwią. Z kolei przy ukłuciu zdrowych ludzi przez zarażone muchówki wraz ze śliną wektora zarażenia do naczyń krwionośnych człowieka dostają się pierwotniaki Leishmania, i w ten sposób cykl się zamyka. Człowiek podczas ukłucia muchówki zostaje zarażony formą promastigota pasożytów, który atakują krążące w układzie krwionośnym makrofagi i namnażają się w nich w postaci amastigota. Makrofagi giną, amastigota uwalniają się do krwiobiegu i zarażają kolejne krążące lub osiadłe komórki układu odpornościowego. Postać kliniczna leiszmaniozy zależy od pierwotnej lokalizacji zarażonych makrofagów (skóra, narządy wewnętrzne). Do czynników ryzyka mających wpływ na transmisję choroby należą migracje ludności (uchodźcy, przesiedleńcy), przeludnienie, niedożywienie, zniszczona gospodarka komunalna, ograniczony dostęp do służby zdrowia w zakresie działań profilaktycznych, zmiany środowiskowe (pustynnienie gleby), wzrost populacji zwierząt (gryzoni, bezdomnych psów).
Leiszmanioza trzewna (VL, visceral leishmaniasis, kala-azar)
Liczba nowych zachorowań każdego roku na świecie kształtuje się na poziomie około 500 tysięcy. Ponad 90% przypadków leiszmaniozy trzewnej występuje w Bangladeszu, Brazylii, Indiach, Nepalu, Etiopii i Sudanie. Okres wylęgania choroby trwa przeciętnie 2-4 miesiące, może również skracać się do 10-14 dni lub wydłużać do dwóch i więcej lat. Objawem patognomonicznym jest długotrwała, dwugarbna gorączka do 40°C, charakteryzująca się dwoma szczytami w ciągu doby (około południa i przed północą). Tor gorączki może być ciągły, zwalniający lub przerywany. Występuje utrata masy ciała, powiększenie wątroby, śledziony i węzłów chłonnych, pancytopenia. Charakterystyczne są zmiany skórne, zwłaszcza okolicy twarzy i rąk (złuszczanie naskórka, łamliwość włosów i paznokci, ciemne zabarwienie skóry wokół ust, na policzkach, stopach, rękach i w linii środkowej brzucha). 90-95% pacjentów nie leczonych lub leczonych nieprawidłowo umiera. Najczęstszą przyczyną zgonu są wtórne zakażenia bakteryjne płuc lub przewodu pokarmowego, zapalenie opon mózgowo-rdzeniowych, szpiku, współistniejąca gruźlica. Leiszmaniozę trzewną różnicuje się w okresie ostrym choroby z malarią i durem brzusznym; w stanach przewlekłych z gruźlicą płuc, brucelozą, mononukleozą, ziarnicą złośliwą, sarkoidozą, trypanosomozą i schistosomatozą.
Leiszmanioza skórna (CL, cutaneous leishmaniasis)
Każdego roku na świecie notuje się 1,5 miliona nowych zachorowań na leiszmaniozę skórną, z czego ponad 90% przypadków występuje w Afganistanie, Algierii, Brazylii, Peru, Arabii Saudyjskiej, Iranie, Iraku i Syrii. Czynnikiem etiologicznym choroby są głównie Leishmania tropica, L. major oraz L. aethiopica. Większość przypadków klinicznych CL ustępuje samoistnie z pozostawieniem szpecących, zanikowych blizn (zmiany skórne w miejscach ukłucia owada). Okres wylęgania choroby jest różny, od kilku tygodni do kilkunastu miesięcy, a nawet kilku lat. W miejscu ukłucia przez zarażoną muchówkę, najczęściej na odkrytych częściach ciała, pojawia się grudka, powiększająca się do rozmiarów guzka, który ulega owrzodzeniu.
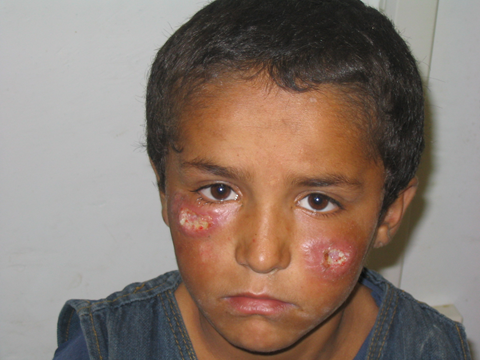
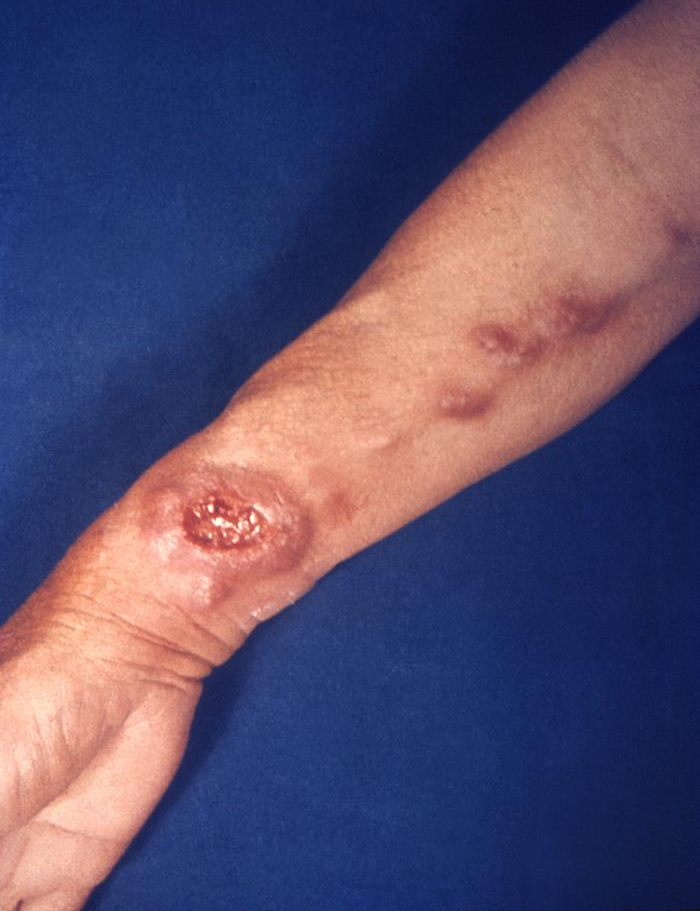
Wykwity są najczęściej niebolesne (występują w postaci suchej lub wilgotnej), ale dołączające się wtórne zakażenie może zmienić obraz choroby. Skórną postać leiszmaniozy należy różnicować z rakiem skóry, czyrakiem, niesztowicą, gruźlicą skóry. Nietypowe postaci leiszmaniozy skórnej: głęboka – zmiany skórne przypominają trąd (czynnik etiologiczny L. aethiopica, L. amazonensis); nawrotowa – zmiany skórne przypominają wyglądem toczeń rumieniowaty (czynnik etiologiczny L. tropica); postać trzewnopodobna (L. tropica) – przypadki stwierdzone wśród żołnierzy amerykańskich podczas I wojny w Zatoce Perskiej (1990-91).
Leiszmanioza skórno-śluzówkowa (mucocutaneous leishmaniasis, MCL)
Leiszmanioza ograniczona do krajów Ameryki Południowej (90% przypadków w Brazylii, Peru i Boliwii). Czynnikiem etiologicznym są głównie podgatunek Viannia (V. braziliensis, V. guyanensis, V. panamensis *i V. peruviana) oraz *Leishmania mexicana complex (L. mexicana, L. amazonensis. L. venezuelensis)*. *Choroba występuje w dwóch postaciach klinicznych: espundia i w postaci skórnej. Espundia dotyczy zmian w obrębie błon śluzowych jamy ustnej i nosowej, zniekształcających twarzoczaszkę. Uszkodzenia skóry, błon śluzowych, struktur chrzęstnych i kostnych nosa, podniebienia oraz krtani prowadzą do trudności w oddychaniu i przyjmowaniu pokarmów. Odrażający widok chorych nierzadko jest przyczyną wykluczenia ich przez współmieszkańców lokalnych społeczności. Zmiany chorobowe ulegają nadkażeniu bakteryjnemu, przyczyniając się do zgonów z powodu posocznicy lub zapalenia płuc.
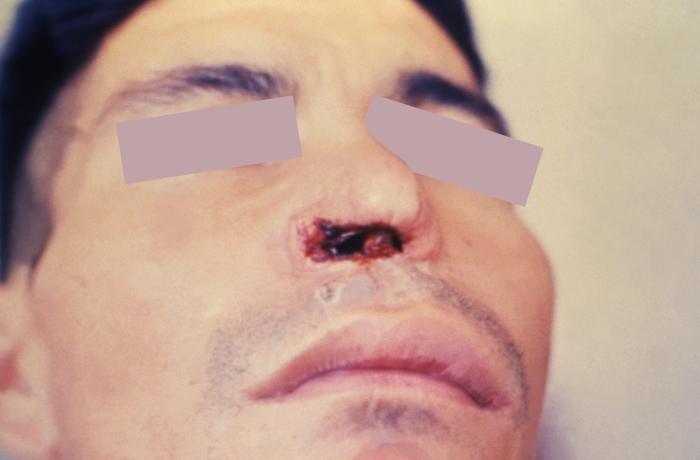
Postać skórna MCL dotyczy odkrytych części ciała, pod postacią guzkowatego nacieczenia, ulegającego owrzodzeniu, z towarzyszącym stanem zapalnym okolicznych węzłów chłonnych.
Post kala-azar dermal leishmaniasis (PKDL)
Powstaje w wyniku błędnego lub niepełnego leczenia leiszmaniozy trzewnej (kala-azar). W Indiach występuje u ponad 20% pacjentów chorujących na trzewną postać choroby. Zmiany skórne pojawiają się 2-10 lat po leczeniu. W Sudanie PKDL była notowana u ponad 50% pacjentów leczonych z powodu leiszmaniozy trzewnej podczas epidemii choroby w latach 90. XX wieku (zmiany skórne pojawiały się w ciągu kilku miesięcy po leczeniu VL). W obrazie klinicznym PKDL dominują plamy i grudki pojawiające się na początku dookoła ust, następnie rozprzestrzeniają się na całą twarz oraz na wyprostne powierzchnie ramion, tułów i kończyny dolne. Niekiedy wykwity rozrastają się do wielkości guzków i guzów, przypominając trąd.
Rozpoznanie: na podstawie wywiadu (pobyt w rejonach endemicznych choroby), badania przedmiotowego, diagnostyki parazytologicznej (postać amastigota Leishmania w rozmazie, barwienie metodą Giemzy; postać promastigota Leishmania w hodowli – podłoże NNN; izolacja materiału genetycznego pasożyta metodą PCR), diagnostyki immunologicznej (test rK 39 wykorzystujący rekombinowany antygen VL w celu wykrycia przeciwciał anty-Leishmania).
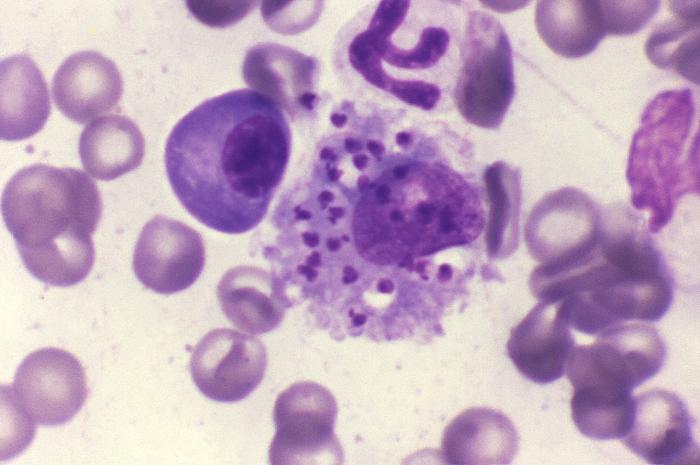
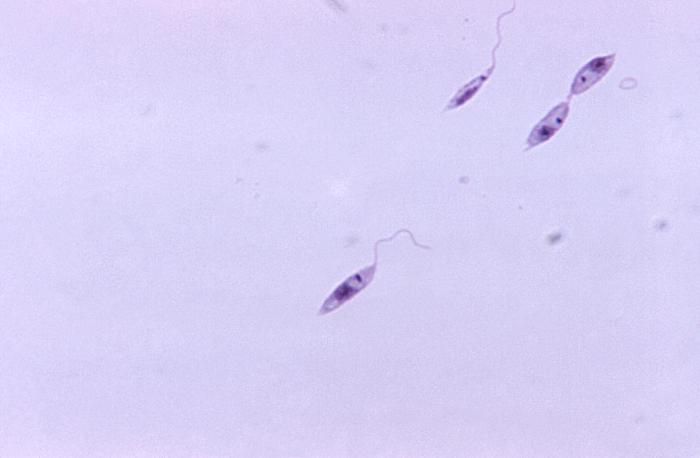
Każda podejrzana zmiana skórna (owrzodzenie niegojące się przez okres dłuższy niż 3-4 tygodnie powinna być traktowana jako potencjalna skórna postać leiszmaniozy. Brak poprawy stanu klinicznego powinien skutkować pobraniem wycinka/aspiracji/zeskrobin i dalszej diagnostyki (rozmaz, hodowla, PCR).
Leczenie VL: lekiem pierwszego rzutu są 5-wartościowe związki antymonu, np. pentostam (sodium stibogluconate) w dawce 20 mg/kg mc pozajelitowo przez 30 dni; w drugim rzucie stosuje się ambisome (liposomalna amfoterycyna B) w dawce 3 mg/kg mc w dniach 1-5, 14 i 21.
Leczenie CL: pentostam w dawce 20 mg/kg mc pozajelitowo przez 20 dni; leki drugiego rzutu: ketokonazol tabl. 1 x 600 mg przez 28 dni; itrakonazol tabl. 2 x 200 mg przez 28 dni; dapson tabl. 2 x 100 mg przez 6 tygodni; flukonazol tabl 1 x 200 mg przez 6 tygodni.
Leczenie MCL: pentostam 20 mg/kg mc pozajelitowo przez 30 dni.
W leczeniu leiszmaniozy 5-wartościowymi związkami antymonu balansuje się pomiędzy skuteczną terapią a pogorszeniem stanu ogólnego pacjenta z powodu licznych objawów niepożądanych stosowanego leku, do których należą kaszel, nudności, wymioty, brak apetytu, bóle mięśni, bóle stawów, biegunka, bradykardia, wzdęcia brzucha, wysypka, świąd skóry, uszkodzenie nerek, zapalenie trzustki, rzadziej uszkodzenie wątroby i niedokrwistość hemolityczna.
Zapobieganie: stosowanie repelentów z zawartością DEET lub ikarydyny na skórę odkrytą, noszenie koszul z długimi rękawami i spodni z długimi nogawkami, unikanie miejsc powszechnego występowania wektorów zarażenia, zwłaszcza w okresie ich największej aktywności (od zmierzchu do świtu), zaopatrzenie okien pomieszczeń zamkniętych w siatki zabezpieczające przed owadami, stosowanie moskitier nad miejscem do spania.
