Zakażenie HIV i zespół nabytego upośledzenia odporności (AIDS)
Zespół nabytego upośledzenia odporności (Acquired Immunodeficiency Syndrome, AIDS) jest wywoływany przez wirus HIV (Human Immunodeficiency Virus), który wykazuje powinowactwo do komórek układu odpornościowego, zwłaszcza do limfocytów CD4 (limfocyty T pomocnicze, mające na błonie komórkowej cząsteczkę CD4), jak również do monocytów i komórek nabłonkowych Langerhansa. Wirus namnaża się w ww. komórkach, następnie niszczy je, co prowadzi do stopniowego upośledzenia odporności komórkowej, a w konsekwencji do zespołu nabytego upośledzenia odporności, charakteryzującego się występowaniem wielu zakażeń oportunistycznych oraz nowotworów. AIDS nie jest samodzielną jednostką chorobową. Stanowi zespół objawów wielu chorób pojawiających się w wyniku upośledzenia odporności. Jest końcowym stadium zakażenia HIV, występującym zazwyczaj po wielu latach trwania infekcji.
Drogi zakażenia wirusem HIV (w nawiasach podano szacunkową liczbę zakażeń na 10 tysięcy ekspozycji):
- krwiopochodna:
- przetaczanie krwi i preparatów krwiopochodnych (9000),
- stosowanie zanieczyszczonych igieł i strzykawek (67),
- kontakt z zakażoną krwią w warunkach zawodowych, np. zakłucie się igłą przez personel medyczny (30),
- wertykalna – przez łożysko chorej matki na płód (2500),
- seksualna – kontakty homo-, bi- i heteroseksualne (bez użycia prezerwatyw):
- bierny stosunek analny (50),
- czynny stosunek analny (6,5),
- stosunek pochwowy – kobieta (10),
- stosunek pochwowy – mężczyzna (5),
- stosunek oralny – osoba wykonująca (1),
- stosunek oralny – osoba przyjmująca (0,5),
- inne: z mlekiem zakażonej matki (karmienie piersią), przez sztuczne zapłodnienie (nasienie od zakażonego mężczyzny), przez przeszczepy narządowe.
HIV należy do rodzaju Retroviridae. Zidentyfikowano dwie jego postaci (HIV-1\ i HIV-2) oraz liczne szczepy. Zakażenie HIV, często bezobjawowe w początkowym okresie (wykrywane na tym etapie laboratoryjnie przez stwierdzenie antygenu wirusa HIV lub przeciwciał anty-HIV) może na wiele lat wyprzedzać pojawienie się zmian klinicznych choroby.
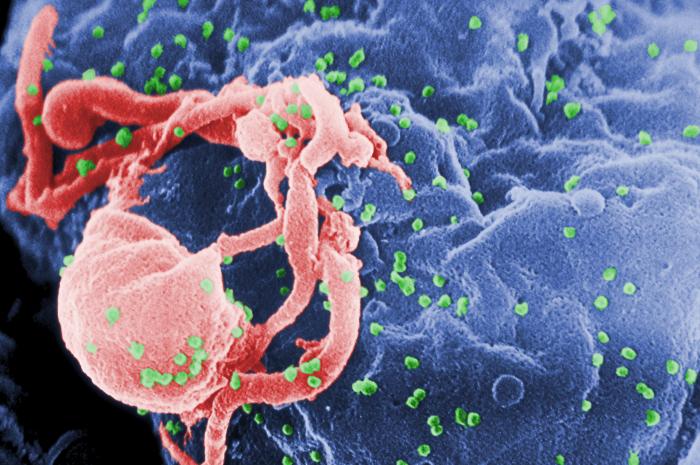
Po kilku tygodniach od zakażenia, fazie wiremii mogą towarzyszyć objawy grypopodobne. Po nich następuje okres bezobjawowego nosicielstwa, którego długość zależy od stanu układu immunologicznego zakażonej osoby (od kilku do kilkunastu lat). W wyniku jego stopniowego upośledzenia dochodzi do zmniejszenia liczby limfocytów CD4, zwiększenia liczby wirusów HIV i pojawienia pełnoobjawowego obrazu choroby.
AIDS jest chorobą kosmopolityczną występującą na całym świecie. W ciągu ostatnich 30 lat wirusem HIV zakaziło się 64 mln ludzi, z których do chwili obecnej z powodu AIDS zmarło ok. 30 mln. W 2010 r. według ONZ na świecie żyło 34 mln zakażonych wirusem HIV (w tym 23,5 mln w Afryce Subsaharyjskiej), o 2,7 mln więcej niż w 2009 r. (w tym samym roku stwierdzono 1,8 mln zgonów w przebiegu AIDS). W 2011 r. rozpoznano 2,5 mln nowych zakażeń, pięciokrotnie mniej niż w 2001 r. Zakażenie HIV szczególnie szybko szerzyło się w latach 80. i 90. XX wieku na kontynencie afrykańskim, głównie z powodu zacofania tamtejszej służby zdrowia oraz braku środków finansowych na profilaktykę choroby oraz na wykrywanie i izolowanie chorych i nosicieli. Następnie pandemia HIV/AIDS ogarnęła Azję Południowo-Wschodnią. Do chwili obecnej zakażenia HIV zarejestrowano w ponad 100 krajach świata. W pierwszych latach pandemii przypadki HIV/AIDS dominowały wśród homo- i biseksualistów. Osoby te w dalszym ciągu stanowią znaczącą grupę zakażonych w Ameryce Północnej, Europie Zachodniej i Australii. Obecnie niekwestionowanym liderem pod względem liczby przypadków (ponad 60% zakażonych HIV oraz chorych na AIDS) jest bez wątpienia Afryka Subsaharyjska. Na kontynencie afrykańskim zakażenia szerzą się głównie drogą kontaktów heteroseksualnych. Przyczyną jest ogromny promiskuityzm, a główne źródło zakażenia stanowią prostytutki. W niektórych miastach Czarnego Lądu ponad 30% prostytutek jest HIV-dodatnich. Największe rozprzestrzenianie się zakażenia wirusem HIV ma miejsce w Botswanie, Lesotho, Suazi, Zimbabwe i Republice Południowej Afryki. Według statystyk UNAIDS najwięcej zakażonych HIV notuje się w chwili obecnej w RPA (5,5 mln osób). Drugim po Afryce regionem wysokiego wskaźnika zakażeń HIV są kraje Azji Południowo-Wschodniej i Południowej, gdzie w samych Indiach nosicielami wirusa jest 5,2 mln osób. Obecnie rejonem charakteryzującym się gwałtownym wzrostem zakażeń HIV i zachorowań na AIDS są również kraje byłego Związku Radzieckiego. W Rosji odsetek zakażonych HIV szacowany jest na 2% populacji kraju (UNAIDS w samej aglomeracji Moskwy liczbę osób żyjących z HIV ocenia na ponad 500 tysięcy). Z analiz Banku Światowego wynika, że w 2020 r. w Rosji będzie żyło około 5 milionów ludzi zakażonych wirusem HIV. Na Ukrainie nosicielami jest prawdopodobnie 1,5% populacji kraju. Dla porównania w Polsce od wdrożenia badań w 1985 r. do początku 2012 r. stwierdzono 15 196 zakażeń HIV (0,04% populacji kraju), 2704 zachorowania na AIDS i 1136 zgonów. Ryzyko zakażenia HIV na świecie nie jest uwarunkowane obecnie położeniem geograficznym, lecz czynnikami ryzyka, do których należą w pierwszej kolejności przetaczanie krwi nieprzebadanej na obecność wirusów, dożylne przyjmowanie środków farmakologicznych (narkotycznych) oraz przygodne kontakty seksualne.
Obraz kliniczny: Centers for Disease Control and Prevention w 1992 r. wprowadziło klasyfikację objawów występujących w przebiegu zakażenia HIV oraz kryteria AIDS (obowiązują od 1993 r.). System klasyfikacji obejmuje kryteria kliniczne (A, B i C) oraz kryteria immunologiczne (tabela).
Klasyfikacja objawów w przebiegu zakażenia HIV oraz kryteria rozpoznawania AIDS według Centers for Disease Control and Prevention
| Kryteria immunologiczne | Kryteria kliniczne |
|---|---|
| Liczba limfocytów CD4+ | A |
| bezobjawowa, ostra (pierwotna) infekcja HIV lub przetrwała, uogólniona limfadenopatia | |
| > 500 / mm^3^ | A1 |
| 200-499 / mm^3^ | A2 |
| < 200 / mm^3^----------------------- | A3-- --------------------------------------------------------------------------------------- --------------------------------------------------------------- -------------------------------- |
| W Europie podstawę rozpozkliniczna C (stadia C1, Cwskaźnikowych. W Stanachpodstawie kryterium immun<200/mm^3^) bez względ | nania AIDS stanowi wyłącznie kategoria2, C3), a więc występowanie choróbZjednoczonych AIDS jest rozpoznawany również naologicznego (liczba limfocytów CD4+u na objawy kliniczne (A3, B3). |
| Kategoria kliniczna A | |
| Do kategorii klinicznej Amłodzieży powyżej 13 r.ż.wykluczono zakażenia zali | zalicza się zmiany występujące u dorosłych iz potwierdzonym zakażeniem HIV, u którychczane do kategorii B i C. Należą do nich: |
| - ostra (pierwotna) inftowarzyszącymi objawawywiadzie; po kilku-kobjawy przypominającetygodnia): gorączka,mięśni, powiększenieupływie tygodnia pojazlokalizowana na tułokilka dni. Ta tzw. osprzebieg bezobjawowy.nieswoisty, zakażenieutrudnieniem właściweserologiczne, czyli bniewykrywalnych ilośc | ekcja HIV (ostra choroba retrowirusowa) zmi chorobowymi lub ostra infekcja HIV wilkunastu tygodniach od zakażenia występująmononukleozę zakaźną (utrzymują się około 1złe samopoczucie, wzmożona potliwość, bólewęzłów chłonnych, wymioty, światłowstręt. Powia się wysypka plamista lub plamisto-grudkowawiu, twarzy i kończynach, utrzymująca się przeztra choroba retrowirusowa może mieć równieżPonieważ objawy chorobowe mają charakterHIV nie zawsze jest rozpoznawane. Dodatkowymgo rozpoznania na tym etapie jest tzw. okienkorak przeciwciał anty-HIV lub ich obecność wiach. |
| - przetrwała, uogólnionostrej choroby retrowzakażenia, po ustąpierozpoznania stanowi p1 cm) co najmniej w dutrzymywanie się tychpowiększeniu ulegająłokciowych; są niebolotoczeniem.- bezobjawowe zakażeniewirusa HIV (pacjenci | a limfadenopatia – może wystąpić już w okresieirusowej, częściej w kilka miesięcy odniu objawów ostrej wiremii. Kryteriumowiększenie węzłów chłonnych (średnica >wóch okolicach (poza pachwinami) orazobjawów przez ponad 3 miesiące. Z reguływęzły pachowe karkowe, zauszne, w zgięciachesne, nie zrastają się ze sobą, ani zHIV – o zakażeniu świadczy jedynie obecnośćHIV-dodatni) bez objawów klinicznych choroby. |
| Kategoria kliniczna B | |
| Do kategorii klinicznej Bmłodzieży powyżej 13 r.ż.kategorii A lub C. Należą | zalicza się zmiany występujące u dorosłych izakażonych HIV, które nie są zaliczane dodo nich: |
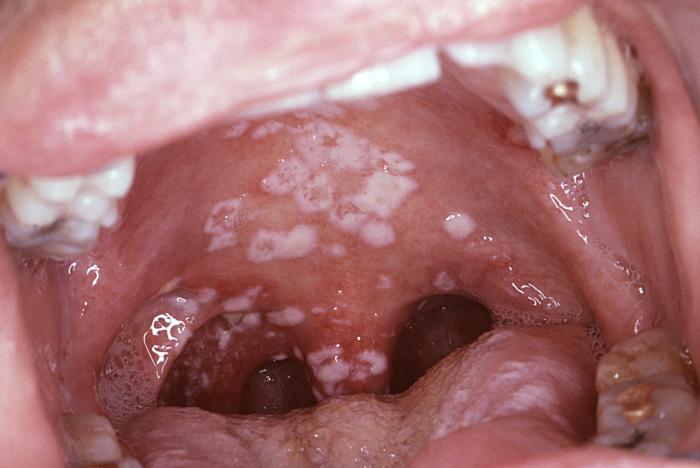
| - objawy ogólne, jeślichorobie, utrzymującegorączka >38,5^0^C- stany zapalne miednicjajników lub jajowodópłciową),- bakteryjna angiomatoz- drożdżyca gardła i kroraz przerostowa),- drożdżyca sromu i poc- dysplazja lub rak szy- nawracający półpasiecepizody),- idiopatyczna czerwien- listerioza,- leukoplakia włochata- rozległe zakażenia wi- neuropatie obwodowe,- inne schorzenia, któHIV i wskazujące na zbakteryjne, wirusowe,skóry: | nie mogą zostać przypisane żadnej określonejsię przynajmniej przez 1 miesiąc, takie jaklub biegunka,y, szczególnie gdy powikłane są ropniamiw (jako powikłanie chorób przenoszonych drogąa,tani (odmiany nietypowe: rumieniowo-zanikowahwy (nawracająca, nie reagująca na leczenie),jki macicy in situ,(zajmujący ponad 2 dermatomy, więcej niż 2ica trombocytopeniczna,jamy ustnej,rusem brodawczaka (HPV),re nie definiują AIDS, przypisywane infekcjinaczne upośledzenie odporności komórkowej, np.grzybicze, alergiczne lub pasożytnicze choroby |
Kategoria kliniczna C
Do kategorii klinicznej C zalicza się zmiany występujące u dorosłych i młodzieży powyżej 13 r.ż. zakażonych HIV, które należą do chorób wskaźnikowych AIDS:
Grupa A – zakażenia oportunistyczne:
- bakteryjne, powtarzające się zapalenie płuc (2 lub więcej epizodów w ciągu 12 miesięcy), nawracająca posocznica salmonelozowa,
- gruźlica płucna lub pozapłucna (Mycobacterium tuberculosis),
- zakażenia innymi mykobakteriami,
- drożdżyca przełyku,
- drożdżyca oskrzeli, tchawicy lub płuc,
- zapalenie płuc wywołane przez Pneumocystis carinii,
- histoplazmoza (pozapłucna lub rozsiana),
- kokcydioidomykoza (pozapłuca lub rozsiana),
- izosporioza (biegunka utrzymująca się ponad 1 miesiąc),
- toksoplazmoza mózgu,
- zakażenie wirusem opryszczki zwykłej (utrzymujące się ponad 1 miesiąc),
- zakażenie wirusem cytomegalii (zapalenie siatkówki z utratą widzenia lub inne lokalizacje poza wątrobą, śledzioną i węzłami chłonnymi),
- postępująca, wieloogniskowa leukoencefalopatia,
Grupa B – inne choroby wskaźnikowe:
- encefalopatia związana z zakażeniem HIV,
- zespół wyniszczenia w przebiegu zakażenia HIV,
- chłoniak immunoblastyczny lub Burkitta, chłoniak pierwotny mózgu,
- rak inwazyjny szyjki macicy,
- mięsak Kaposiego,
Grupa C – choroby wskaźnikowe o niepełnej informacji:
- bliżej nieokreślone zakażenia oportunistyczne,
- chłoniaki o nieokreślonej klasyfikacji.
Zgodnie z powyższą klasyfikacją, AIDS można rozpoznać, jeśli u osoby z laboratoryjnie potwierdzonym zakażeniem HIV wystąpią objawy przynajmniej jednego schorzenia znajdującego się na liście chorób wskaźnikowych kategorii klinicznej C.
AIDS u dzieci poniżej 13 r.ż. jest chorobą charakteryzującą się występowaniem jednej lub więcej chorób wskaźnikowych, nawet jeśli badania laboratoryjne w kierunku zakażenia HIV są ujemne.
Do ww. chorób wskaźnikowych należą:
- drożdżyca przełyku, tchawicy, oskrzeli lub płuc,
- pozapłucna kryptokokoza,
- kryptosporydioza z biegunką, utrzymującą się ponad 1 miesiąc,
- zakażenie wirusem cytomegalii (poza wątrobą, śledzioną i węzłami chłonnymi), u osoby powyżej 1. miesiąca życia,
- zakażenie wirusem opryszczki zwykłej powodujące owrzodzenia skóry i błon śluzowych, utrzymujące się ponad miesiąc, lub zapalenie oskrzeli, płuc lub przełyku niezależnie od czasu trwania, u osoby powyżej 1. miesiąca życia,
- mięsak Kaposiego,
- pierwotny chłoniak mózgu,
- śródmiąższowe, limfoidalne zapalenie płuc,
- zmiany rozsiane wywołane przez Mycobacterium avium complex,
- zapalenie płuc wywołane przez Pneumocystis carinii,
- postępująca, wieloogniskowa leukoencefalopatia,
- toksoplazmoza mózgu u osoby powyżej 1. miesiąca życia.
W przypadku wystąpienia ww. chorób, przy braku potwierdzenia laboratoryjnego zakażenia HIV, należy wykluczyć inne przyczyny upośledzenia odporności, np.:
- układowe leczenie immunosupresyjne,
- choroby nowotworowe (choroba Hodgkina, białaczka limfatyczna, szpiczak mnogi, inne nowotwory wywodzące się z tkanki limforetikularnej i histiocytów),
- genetycznie uwarunkowany zespół upośledzenia odporności,
- narażenie na nienormatywne poziomy promieniowania.

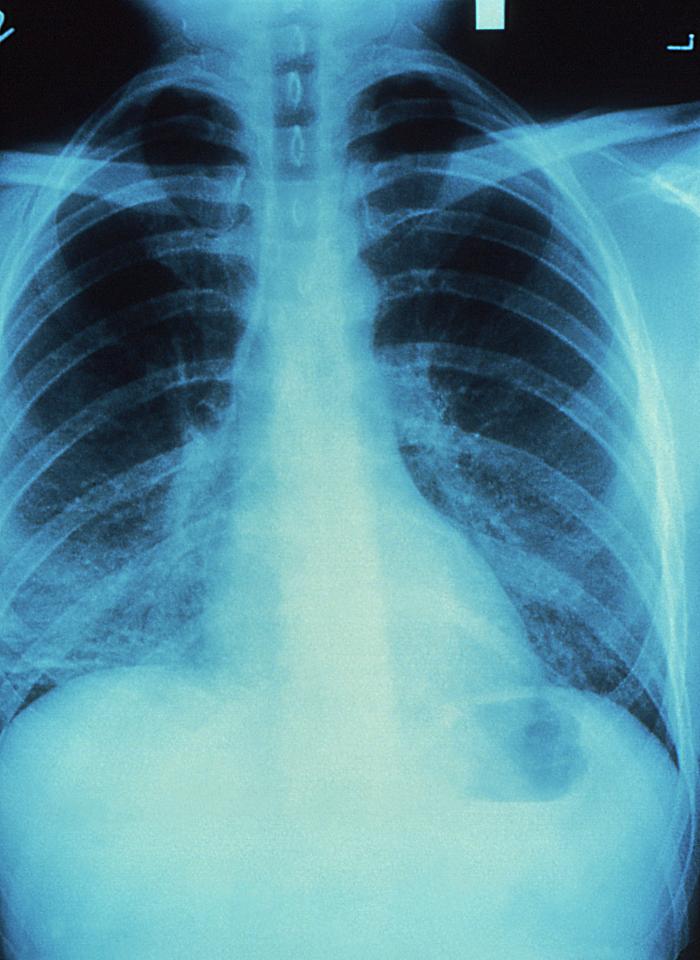
Rozpoznanie zakażenia HIV: istnieją 3 rodzaje badań wykrywających zakażenie wirusem HIV. Najczęściej stosuje się badanie na obecność przeciwciał anty-HIV, którymi są białka produkowane przez układ immunologiczny organizmu po zakażeniu. Do tego celu wykorzystuje się testy przesiewowe i potwierdzające. Powszechnie stosowanymi testami przesiewowymi są testy immunoenzymatyczne ELISA, EIA (swoistość i czułość rzędu 98-100%). Do potwierdzenia wyniku uzyskanego metodą immunoenzymatyczną służy zazwyczaj test potwierdzający Western blot. Drugim rodzajem badania jest test na obecność antygenu HIV (np. oznaczanie antygenu p24, białka rdzenia wirusa HIV), który wykonuje się w celu potwierdzenia dodatniego wyniku testu wykrywającego przeciwciała anty-HIV. Różne testy antygenowe, wykrywające poszczególne fragmenty wirusa HIV są często stosowane równocześnie z testami na obecność przeciwciał, co ma na celu określenie fazy zakażenia, w jakiej znajduje się osoba badana. Trzecim rodzajem badania jest hodowla wirusa HIV z komórek lub płynu tkankowego pobranych od osoby zakażonej. Hodowle komórkowe są zalecane do potwierdzenia zakażenia w przypadkach trudnych do zdiagnozowania oraz w diagnostyce niemowląt. Wynik testu na obecność przeciwciał anty-HIV może być ujemny lub dodatni. Test ujemny oznacza, że przeciwciała nie zostały wykryte w organizmie, co oczywiście nie zawsze świadczy o tym, że dana osoba nie została zakażona (należy pamiętać o tzw. okienku serologicznym). W przypadku testu dodatniego, świadczącego o zakażeniu HIV, wykonanego testem immunoenzymatycznym ELISA, EIA należy powtórzyć badanie na obecność przeciwciał anty-HIV tą samą metodą. W przypadku powtórnego wyniku dodatniego wykonuje się test potwierdzający. Jeśli nie da on jednoznacznej odpowiedzi, wynik traktuje się jako nieokreślony i po 3-6 miesiącach wymagane jest jego powtórzenie. W grę wchodzi wówczas hodowla komórkowa (próba wyhodowania wirusa HIV).
Leczenie AIDS: oparte jest na połączeniu jednego lub większej liczby nukleozydowych inhibitorów odwrotnej transkryptazy (zydowudyna, lamiwudyna, stawudyna, zalcytabina, didanozyna) z inhibitorami proteazy (amprenawir, atazanawir, indinawir, rytonawir, sakwinawir), a więc leków hamujących enzymy niezbędne do rozwoju wirusa w zakażonych komórkach. W leczeniu zakażenia HIV stosowane są również nienukleozydowe inhibitory odwrotnej transkryptazy (delawiryna, newirapina) oraz inhibitory fuzji i wejścia wirusa do komórki (T-20). Wysoce aktywna terapia antyretrowirusowa (HART) redukuje ilość wirusa poniżej wykrywalnego poziomu oraz przedłuża okres podwyższonej liczby limfocytów CD4. Prowadzi to do znacznego zmniejszenia nasilenia występujących zakażeń oportunistycznych i nowotworów. Leki są podawane w pierwotnym zakażeniu HIV, zakażeniu trwającym, przy ryzyku zakażenia okołoporodowego oraz w następstwie zakłucia się zakażoną igłą. Zakażenia oportunistyczne towarzyszące AIDS powinny być leczone przyczynowo, za pomocą celowanej farmakoterapii.
Zapobieganie: do chwili obecnej nie wynaleziono szczepionki przeciwko HIV/AIDS. Prewencja wynika z wiedzy na temat dróg przenoszenia zakażenia:
- seksualna (stosowanie prezerwatyw, pozostawanie w związku z jednym partnerem),
- krwiopochodna (rezygnacja z oddawania krwi przez osoby, które mają świadomość tego, że były w sytuacji grożącej zakażeniem HIV; regularne badanie w kierunku obecności wirusów HIV we krwi pobranej do przetoczeń lub wytwarzania preparatów krwiopochodnych; stosowanie sterylnego sprzętu podczas zabiegów chirurgicznych; stosowanie jednorazowych igieł i strzykawek przez narkomanów),
- stosowanie u zakażonej matki i noworodka odpowiedniego leczenia w czasie akcji porodowej i po porodzie,
- zaniechanie karmienia piersią przez zakażoną matkę,
- zaniechanie sztucznego zapłodnienia nasieniem zakażonego mężczyzny,
- zaniechanie przeszczepów narządów od zakażonych osób.
